First aid is essentially a pre-hospital management. It should be done immediately or very soon after a venomous snakebite. First aid can be such that it can be carried by the victim himself or herself.
DOs in case of snakebite:
✓ Give consolation to the victim. 70% of all snakebites are from non-venomous species. Only in 50% of bites by venomous species venom is actually injected; rest are ‘Dry bites’ where no venom is injected.
✓ Remove all the ornaments and other constricting materials present on the bitten limb.
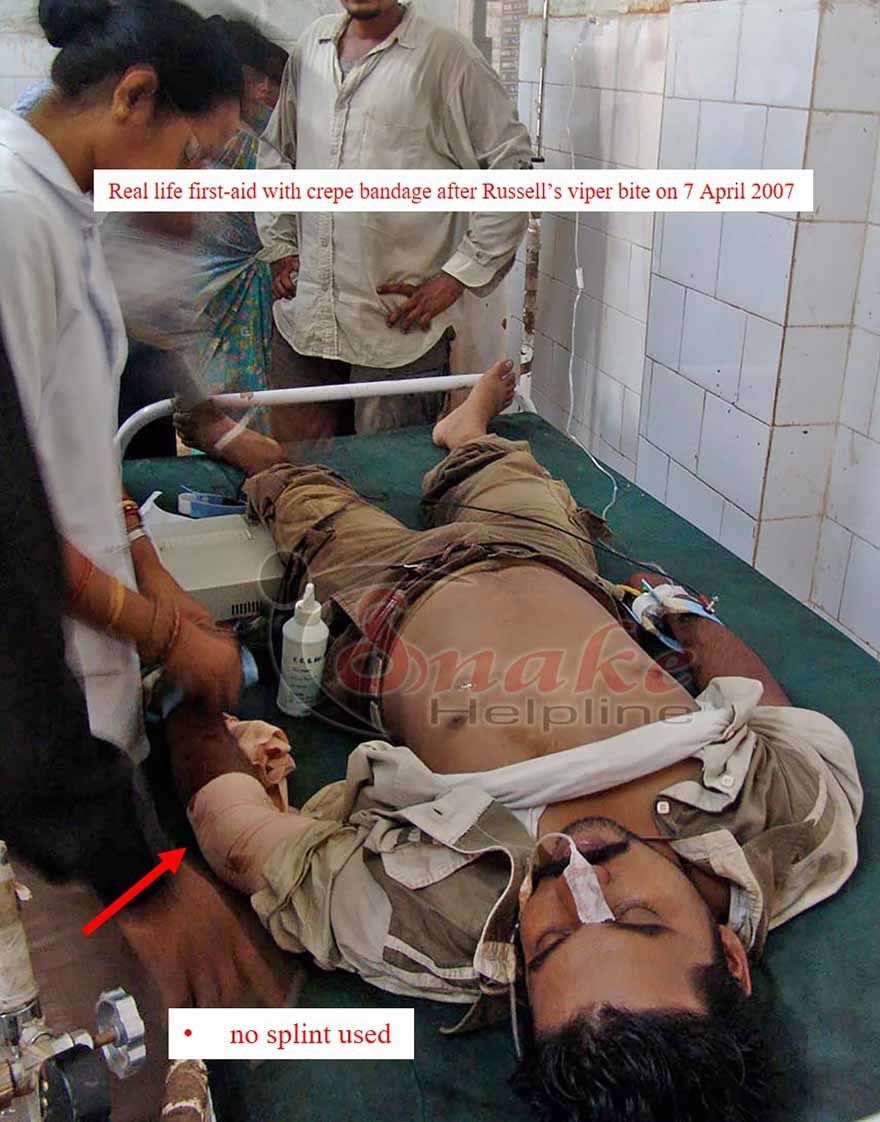
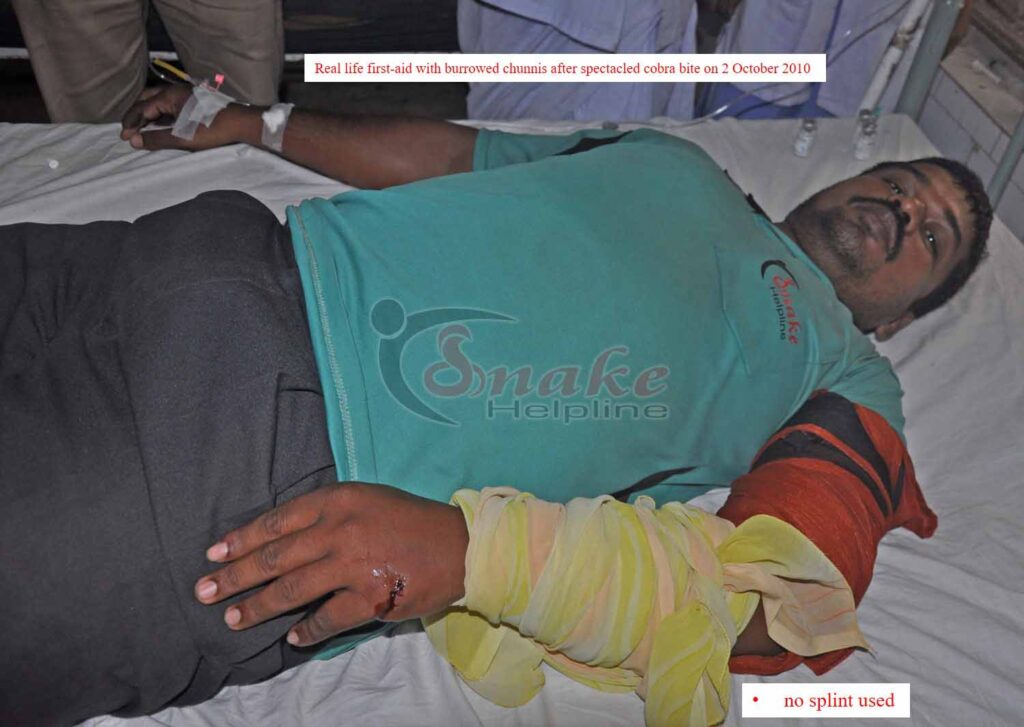
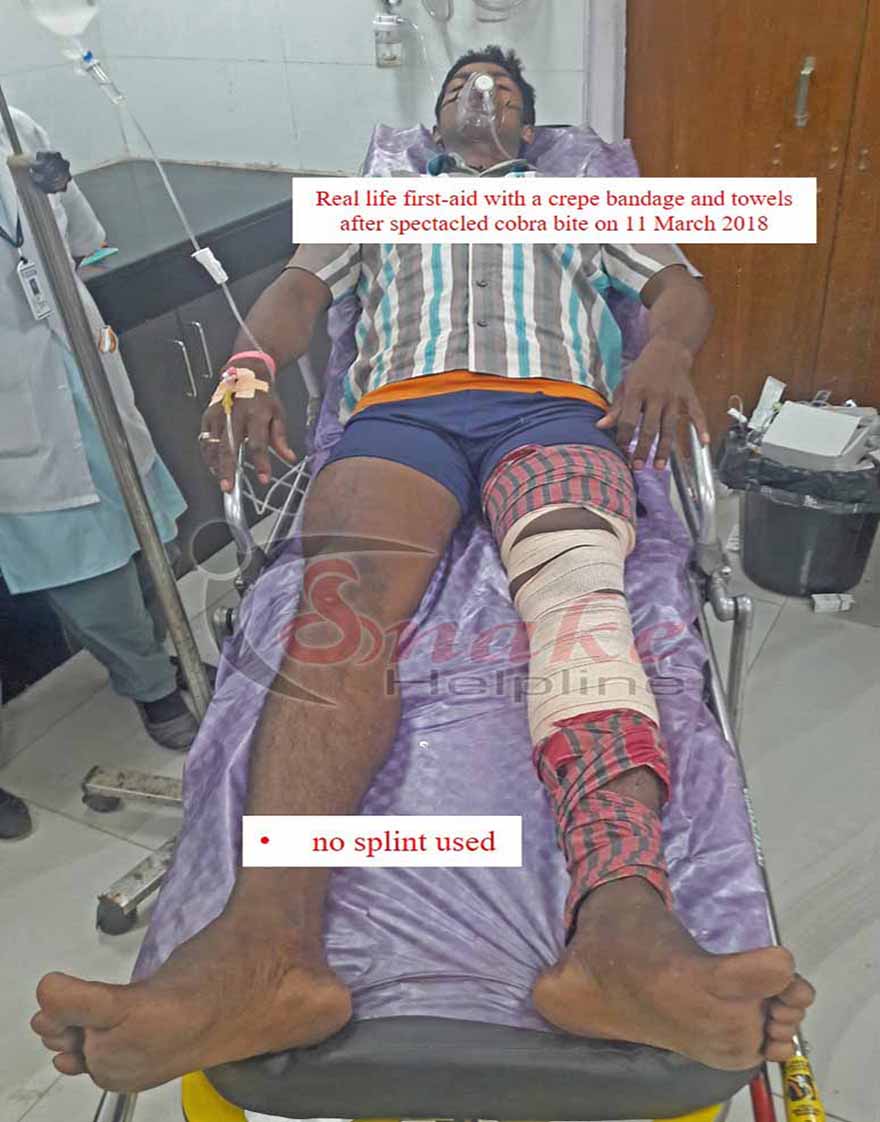
✓ Use a broad crepe/elastic bandage to wrap lightly towards the upper proximity of the wound. If such bandage is not available, need not worry. Any available long cloth like towel, chuni, etc. can also do the job.
✓ Get to the nearest hospital where the snakebite treatment is available. Traditional remedies have NO PROVEN benefit in treating snakebite.
✓ On reaching the hospital tell the doctor of any symptoms that you observed (vomiting/ptosis etc.) on the way to hospital.
Further -
✅ The snake, if killed should be carefully taken to the hospital for identification by the doctor.
✅ A full body photograph of dead or alive snake can also be taken to show it to the doctors.
✅ No time should be wasted in attempting to kill or capture the snake. This solely wastes time and can lead to other victims.
DOn'ts in case of snakebite:
 Do not panic.
Do not panic.
 Do not allow victim to run or any work.
Do not allow victim to run or any work.
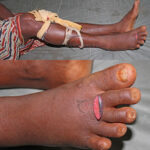
 Do not use tourniquets: The use of tight tourniquets made of rope, belt, string, electric wire or cloth have been traditionally used to stop venom flow into the body following snakebite. They actually do MORE harms and NO goods.
Do not use tourniquets: The use of tight tourniquets made of rope, belt, string, electric wire or cloth have been traditionally used to stop venom flow into the body following snakebite. They actually do MORE harms and NO goods.
 Do not apply any herbs to the wound.
Do not apply any herbs to the wound.
 Do not wash the wound.
Do not wash the wound.
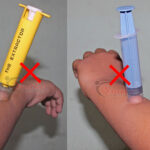
 Do not apply cut suction to the wound; it worsens the condition. No venom is removed by sucking the wound. Mechanical suction devices are also of NO use.
Do not apply cut suction to the wound; it worsens the condition. No venom is removed by sucking the wound. Mechanical suction devices are also of NO use.
 Do not apply ice to the wound.
Do not apply ice to the wound.
 Do not make any incision to the wound site or any other body part.
Do not make any incision to the wound site or any other body part.
 Do not drink alcohol.
Do not drink alcohol.
 Do not apply acid to the wound or bitten limb
Do not apply acid to the wound or bitten limb
 Pressure Immobilization Method (PIM): Although Pressure Immobilization has gained some supporters on television and in the herpetology literature. It is banned in India since 2007.
Pressure Immobilization Method (PIM): Although Pressure Immobilization has gained some supporters on television and in the herpetology literature. It is banned in India since 2007.
Transport of the snakebite victim:
– Do not waste precious time for waiting for the ambulance to arrive at the spot.
– Arrange any means of transport that is available nearby.
– Prevent victim from running, instead walk gently to the transport mean.
– If transporting on a two Wheeler, make it sure that the fees of the victim is on the foot-rest. Or else if the leg descends down, it will cause further injuries due to friction on the road.
– In the case of fainting or any neurological manifestation, a rider must be there behind the victim to support from falling and making the bike imbalance.
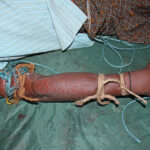
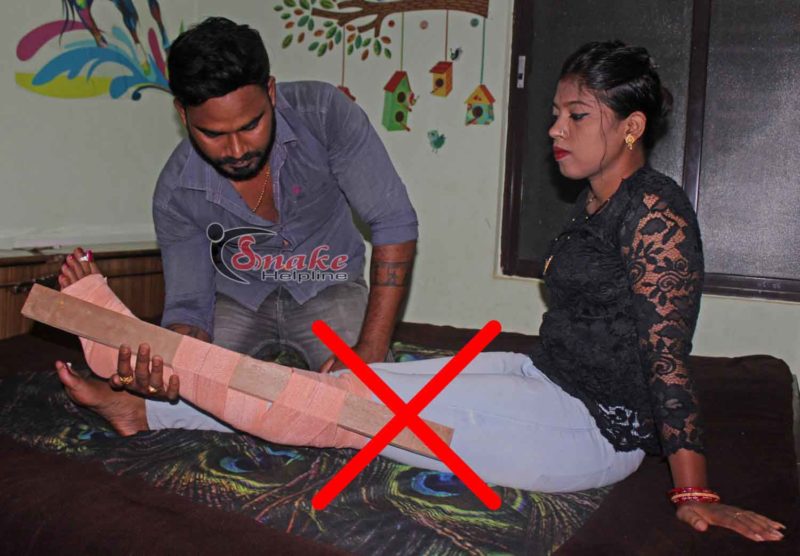
WHY SPLINTS SHOULD NOT BE USED IN INDIA
Use of a splint with Pressure Immobilization Method (PIM) has gained popularity by herpetologists; some doctors too advocated PIM with splint. However, PIM is not practicable in India.

First use of splint in first-aid of snakebite:
The use of a wooden limb first came to light after the publication of the article “Rationalisation of First-aid Measures for Elapid Snakebite” by Sutherland et al. (1979) in the mega journal Lancet. The concept of Pressure Immobilization Method (PIM) was thus started by Sutherland et al. (1979). Sutherland’ article continued to encourage many to advise the use of a wooden splint, and the method was known as ‘Pressure-immobilization technique or bandage’ or ‘Sutherland wrap’.
The same article was again published in another reputed journal Wilderness & Environmental Medicine, 16(3): 164–167 in the ‘Lessons from History’ section in 2005.
However, in the same issue Rogers & Winkel (2005) in Wilderness and Environmental Medicine, 16(3): 160–163 criticized the article of Sutherland et al. (1979) and exposed many lacunae in their research.
Serious flaws in Sutherland’ article pointed by Rogers & Winkel (2005)—
Rogers & Winkel (2005) exposed serious flaws in the Sutherland et al. (1979) article.
- They would surely have difficulty in the Ethics Committee level in receiving the necessary approval to conduct such a study on non-anesthetized monkeys.
- The number of animals that were anesthetized with open ether, and depth of anaesthesia were not reported.
- Selective reporting of the results: 25 monkeys were studied, but presented the results for only 11; the reason for this selective reporting is not stated.
- Sutherland was unable to detect any of the components of tiger-snake venom in the plasma of the fully treated group, suggesting that venom absorption had been retarded to the point of being almost eliminated
Indian National Snakebite Protocols 2007 had rejected the Sutherland’ PIM:
The Indian National Snakebite Protocols 2007 had found several flaws in the Sutherland’ PIM technique, and rejected it with sufficient evidences.

PMRC (2011) too rejected the statistically insignificantSutherland’ PIM:
In the A2 Snakebite Management in Asia & Africa Guidelines, PMRC (2011) also rejected the PIM concept by Sutherland et al. (1979) with sufficient logic.
- Trial carried out on 25 monkeys, only 11 of which were reported (selective reporting).
- PIM technique was carried out only on 3 monkeys.
- Statistically insignificant.

Our comment: Selective reporting is undesirable in scientific world. As per the BMJ (British Medical Journal), ‘Falsification of data’ is a form of ‘Scientific Misconduct’ that includes deceptive selective reporting of findings and omission of conflicting data, or wilful suppression and/or distortion of data.The evidences given by Rogers & Winkel (2005) and PMRC (2011) proved that Sutherland et al. (1979) had indeed reported selectively, thus falsified the data. With a proven falsification of data, no article is reliable.
Confusion due to the Indian Standard Treatment Guidelines (STG) Management of Snake Bite August 2017:
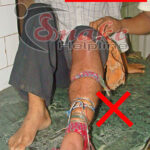
After the publication of the ‘Indian National Snakebite Protocols 2007’ the people of India were somehow restrained from using PIM. But unfortunately, the PIM was glamorized in the P. 9 with an illustration (Fig. 2) in the STG Management of Snake Bite August 2017 by the Ministry of Health & Family Welfare, Government of India. Although placed in important don’ts, the STG-2017 advocated the Pressure immobilization (Sutherland method).
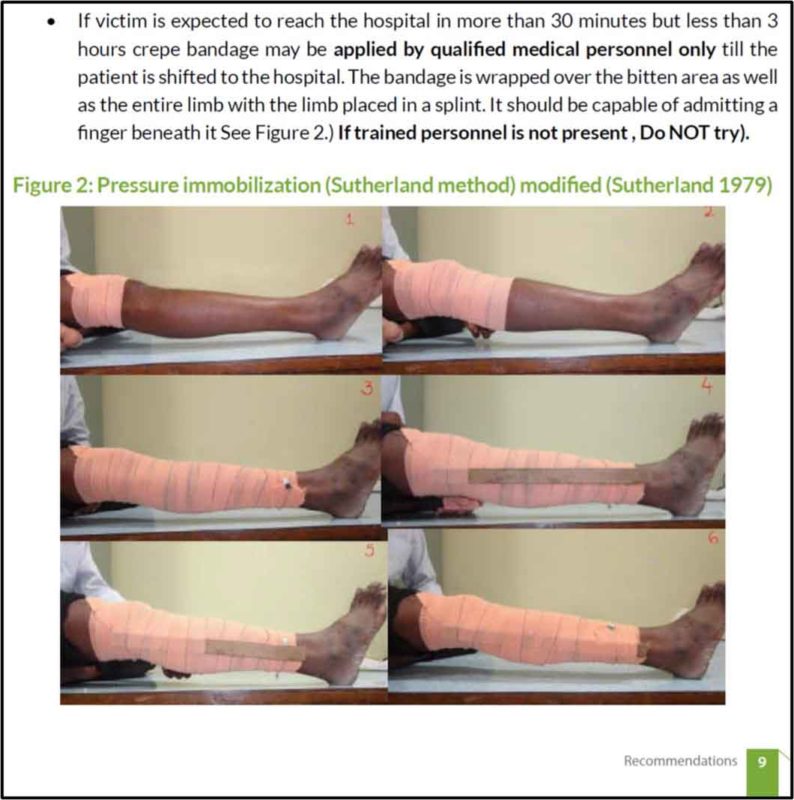
This is not at all in agreement with the Indian National Snakebite Protocols 2007 which imposed outright ban on the PIM (Sutherland method). Although STG 2017 stated PIM may be applied by qualified medical personnel only; but this is not going to work because Norris et al. (2005) proved that even doctors who are the best qualified medical personnel also failed to apply PI correctly. Simpson et al. (2008) found that training did not increase the ability to apply PI in simulated snake bite. Canale et al. (2009) reported that Pressure Bandage was poorly done by the general public and health professionals, and training did improve participants’ ability to apply pressure bandage. Furthermore, Bush et al. (2004) researched with 20 pigs and concluded that PI should be discouraged for bites that involve venomous that produce substantial local injury. Moreover, the Principle of First-aid treatment in the WHO-2016 Guidelines (p. 115) states that “It can be performed by the snakebite victim himself/herself”.
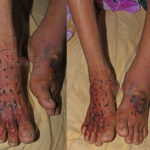
The wooden splint shown in the STG-2017 surely is impossible for the victim to apply himself/herself. Even though any bystander applies it, it will surely interfere with the natural movement. Moreover, searching for a splint (piece of wood, branch, spade etc.) will waste time from the golden hour; more persons will be required to carry the victim.
With splints on limb, the pain will be manifolded:
The victims envenomed by cobras and vipers experience excruciating pain. The splints applied on the bitten limb with PIM only adds to the pain. The victim has to remain in an uncomfortable position till he/she reaches hospital. Since there is no clear-cut instruction on when to remove the splint/tourniquet in the STG / Protocols / Guidelines, we have seen doctors asking to remove the tourniquet after the passing of 3/4 to full of the 1st ASV dose.And if no resuscitation facility is available, the patient will have to wait more with the wooden splint in a very awkward position. The time taken in transport, admission paper works, 20 minutes WBCT, etc. literary takes1 hour at least. At times the transport takes more than 1 hour, in that case the splint with PIM will be extremely painful.

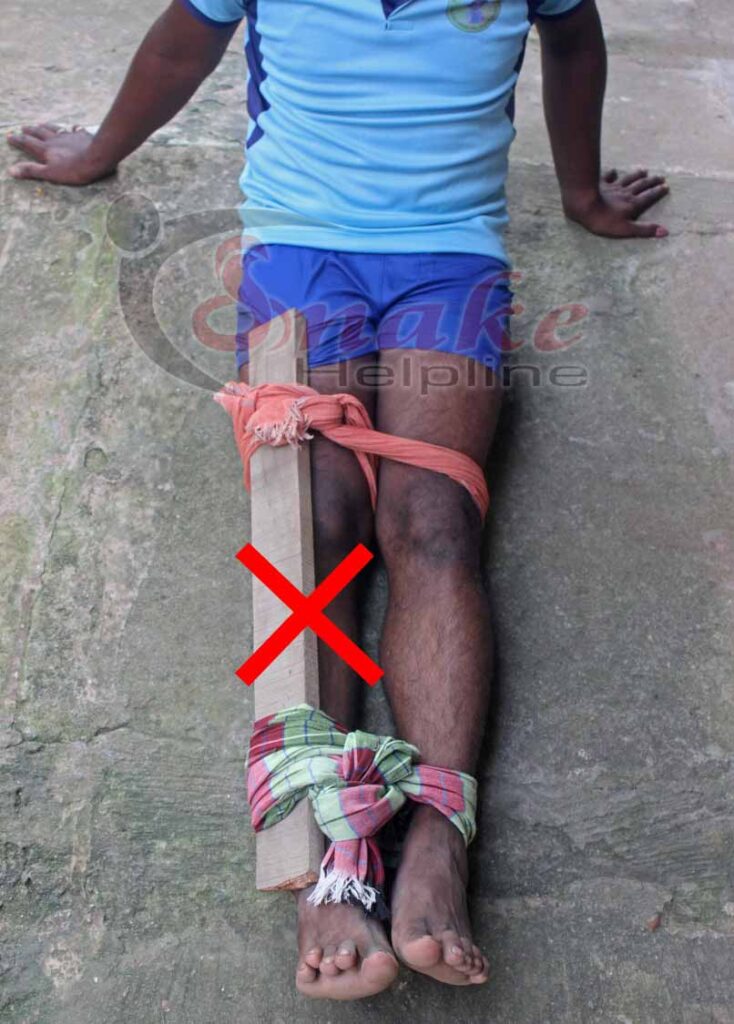
Therefore, we advise people of Odisha (and India as well) not to use any wooden splint or whatsoever while applying bandage for first-aid management in snakebite.
First aid is a pre-hospital management, not to be done at hospitals:
This WHO 2016 guidelines which advises to apply first-aid before the patient reaches the health care facility. But surprisingly, the STG 2017 advised to provide the first-aid measures at a health care facility in the p. 10. We hope it’s an unintentional error, because the first-aid is exclusively a pre-hospital management.

A modified “Do it R.I.G.H.T.” that we suggest—
- R=Reassure and Remove (Reassure the patient. Remove the ornaments and other constricting materials present on the bitten limb). 70% of all snakebites are from non- venomous species. Only 50% of bites by venomous species actually envenomate the patient.
- I =Immobilize the bitten limb by lightly wrapping with bandage or cloth, do not block the blood supply or do not apply any splint. Do not apply any compression in the form of tight ligatures, they don’t work and can be dangerous!
- H. = Get to Hospital Immediately. Traditional remedies have NO PROVEN benefit in treating snakebite.
- T =Tell the doctor of any systemic symptoms such as ptosis that manifest on the way to hospital.
To know more about the First-aid in case of snake envenomation, these articles are helpful
- Watt et al. 1988. Tourniquet application after cobra bite: delay in the onset of neurotoxicity and the dangers of sudden release. Am J Trop Med Hyg.; 38(3) :618-22
- Bush et al. 2000. Effects of a negative-pressure venom extraction device (Extractor) on local tissue injury after artificial rattlesnake envenomation in a porcine model. Wilderness Environ Medicine; 11: 180-188
- Bush SP. 2004. Snakebite suction devices don’t remove venom. Ann Emerg Med; 43(2):187-8
- Parker-Kotes & Meggs. 2018. First Aid and Pre-Hospital Management of Venomous Snakebites. Trop. Med. Infect. Dis.; 3(2): 45
- Avau et al. 2016. The Treatment of Snake Bites in a First Aid Setting: A Systematic Review. PLoS Negl Trop Dis 10(10): e0005079
- Norris et al. 2005. Physicians and lay people are unable to apply pressure immobilization properly in a simulated snakebite scenario. Wilderness & Environ Med; 16: 16-21
- Simpson et al. 2008. The Ebbinghaus retention curve: training does not increase the ability to apply pressure immobilisation in simulated snake bite—implications for snake bite first aid in the developing world. Trans R Soc Trop Med Hyg; 102: 451-459
- Seifert et al. 2011. Pressure bandaging for North American snake bite? No!, Clinical Toxicology; 49(10): 883-885
- American College of Medical Toxicology et al. 2011. Pressure immobilization after North American Crotalinae snake envenomation, Clinical Toxicology; 49(10): 881-882
- Mallik et al. 2016. Ornament induced complications in snake bites: Revisiting the “Do it RIGHT” approach. J Family Med Prim Care.;5(2): 474-476
- Indian National Snakebite Protocols. 2007. First Aid and Snakebite Prevention Snakebite Treatment Support Concepts, Indian National Snakebite Protocol Consultation Meeting 2nd August, 2007 Delhi
- Kerns &Tomaszewski. 2001. Airway obstruction following canebrake rattlesnake envenomation. J Emerg Med; 20(4): 377-80
- Holstege& Singletary. 2006. Images in emergency medicine. Skin damage following application of suction device for snakebite. Ann Emerg Med.;48(1):105, 113
- Fry B. G. 2018. Snakebite: When the Human Touch Becomes a Bad Touch. Toxins; 10(4): 170
- PMRC. 2011. A2 Snakebite Management in Asia & Africa: A guide to snakebite in the key areas for mortality & morbidity. Pakistan Medical Association. Pakistan Medical Research Council. Indian Journal of Emergency Pediatrics.
- WHO, Regional Office for South-East Asia. 2016. Guidelines for the management of snakebites, 2nd ed. WHO Regional Office for South-East Asia.
- Canale et al. (2009) Investigating pressure bandaging for snakebite in a simulated setting: Bandage type, training and the effect of transport. Emerg Med Australas. 2009 Jun;21(3):184-90. doi: 10.1111/j.1742-6723.2009.01180.x.
ସାପ କାମୁଡ଼ାରେ ପ୍ରାଥମିକ ଚିକିତ୍ସା
ପ୍ରାଥମିକ ଚିକିତ୍ସା ବିଷଧର ସାପ କାମୁଡିବା ପରେ ସଙ୍ଗେ ସଙ୍ଗେ ବା ଅଳ୍ପ ସମୟ ମଧ୍ୟରେ କରିବା ଉପଯୋଗୀ ହୋଇଥାଏ । ବିଷଧର ସାପ କାମୁଡ଼ିଲେ ପ୍ରାଥମିକ ଚିକିତ୍ସା ଏପରି ହେବା ଦରକାର ଯେପରିକି ପୀଡ଼ିତ ବ୍ୟକ୍ତି ନିଜେ ବି କରି ପାରିବେ ।
ସାପ କାମୁଡ଼ିଲେ କଣ କରିବା ଉଚିତ୍
✓ ସାପ କାମୁଡି ଥିବା ବ୍ୟକ୍ତିଙ୍କୁ ଆଶ୍ୱାସନା ଦିଅନ୍ତୁ । 70% ସାପକାମୁଡା ବିଷ ହୀନ ସାପଙ୍କ ଦ୍ୱାରା ହୋଇଥାଏ । ଏମିତି ବି 50 % ବିଷଧର ସାପ କାମୁଡା ରେ ଆଦୌ ବିଷ ହିଁ ଯାଇ ନଥାଏ ।
✓ ସାପ କାମୁଡିଥିବା ଅଙ୍ଗରେ ପିନ୍ଧିଥିବା ମୁଦି, ଚୁଡି, ଘଣ୍ଟା, ବ୍ରତ, ପାଉଁଜି ଆଦି ଖୋଲି ଦିଅନ୍ତୁ । କାରଣ ସାପ ବିଷ ଯୋଗୁଁ ଯେତେବେଳେ କ୍ଷତ ସ୍ଥାନ ଥିବା ଅଙ୍ଗଟି ଫୁଲିଯିବ, ସେତେବେଳେ ଅଧିକ କଷ୍ଟ ହେବ, ଏବଂ ଖୋଲିବାକୁ ଅସୁବିଧା ହେବ ।
✓ କ୍ଷତ ସ୍ଥାନ ଉପରକୁ କ୍ରେପ ବ୍ୟାଣ୍ଡେଜ (ନହେଲେ ପତଳା ଲମ୍ବା କପଡା ଯେମିତିକି ଗାମୁଛା, ଧୋତି, ଚୁନି, ଇତ୍ୟାଦି) କୁ ଗୁଡେଇ ଗୁଡେଇ ହାଲକା କରି ବାନ୍ଧି ଦିଅନ୍ତୁ । ଆଦୌ ଟାଇଟ୍ କରି ବାନ୍ଧନ୍ତୁ ନାହିଁ ।
✓ କାମୁଡିଥିବା ହାତକୁ ଛାତି ତଳକୁ ଫୋଟୋ ରେ ଦେଖାଯାଇଥିବା ଭଳି ଭରା ଦେଇ ଝୁଲେଇ ରଖନ୍ତୁ । ଗୋଡ଼କୁ କାମୁଡିଥିଲେ ସଳଖ କରି ରଖିବାକୁ ଚେଷ୍ଟା କରନ୍ତୁ ।
✓ ସାପ ବିଷ ଦାଉରୁ ରକ୍ଷା ପାଇବା ପାଇଁ ସର୍ପ ବିଷ ନିରୋଧକ ଇଞ୍ଜେକ୍ସନ (ASV) ହିଁ ଏକମାତ୍ର ବିକଳ୍ପ । ଯଥାଶୀଘ୍ର ଏହି ସୁବିଧା ଉପଲବ୍ଧ ଥିବା ଡାକ୍ତରଖାନା କୁ ଯାଆନ୍ତୁ । ସାପ ବିଷ ପାଇଁ ପାରମ୍ପରିକ ପଦ୍ଧତିହର କୌଣସି ସୁଫଳ ମିଳିବାର ପ୍ରମାଣ ନାହିଁ ।
✓ ଡାକ୍ତରଖାନାରେ ପହଞ୍ଚି, ଯିବା ବାଟରେ କଣ ସବୁ ଲକ୍ଷଣ ରୋଗୀଙ୍କ ପାଖରେ ଦେଖାଗଲା ଡାକ୍ତରଙ୍କୁ ସବିଶେଷ କୁହନ୍ତୁ ।
——————————————
✅ କାମୁଡିଥିବା ସାପ କୁ ଯଦି କେହି ମାରି ଦେଇଥାନ୍ତି, ତେବେ ଯତ୍ନର ସହିତ ଡାକ୍ତରଖାନାକୁ ଚିହ୍ନଟ ପାଇଁ ନିଅନ୍ତୁ । ଡାକ୍ତରଙ୍କୁ ଦେଖାନ୍ତୁ ।
✅ ମୃତ କିମ୍ବା ଜୀବନ୍ତ ସାପ ର ଫୋଟୋ ନିଜର ସ୍ମାର୍ଟ ଫୋନ ମାଧ୍ୟମରେ ଉଠେଇ ନିଅନ୍ତୁ । ସେଇ ଫୋଟୋ କୁ ଡାକ୍ତରଙ୍କୁ ଦେଖାନ୍ତୁ । (ସାପ କୁ ଚିହ୍ନିବା ପାଇଁ ସ୍ନେକ ହେଲ୍ପ ଲାଇନ 9337295142 କୁ ହ୍ୱାଟ୍ସଆପ ଜରିଆରେ ପଠାନ୍ତୁ) ।
✅ ତେବେ, ସାପ କୁ ମାରିବା ପାଇଁ ବା ଧରିବା ପାଇଁ ଆଦୌ ଚେଷ୍ଟା କରନ୍ତୁ ନାହିଁ । ଏହା କରିବା ବେଳେ ମୂଲ୍ୟବାନ ସମୟ ନଷ୍ଟ ହେବା ସହ ଅନ୍ୟ କାହାକୁ ସାପ କାମୁଡ଼ିବାର ଭୟ ମଧ୍ୟ ଅଛି ।
ସାପ କାମୁଡ଼ିଲେ କଣ କରିବା ଅନୁଚିତ୍
 ଆଦୌ ଡରନ୍ତୁ ନାହିଁ କିମ୍ବା ବିଚଳିତ ହୁଅନ୍ତୁ ନାହିଁ ।
ଆଦୌ ଡରନ୍ତୁ ନାହିଁ କିମ୍ବା ବିଚଳିତ ହୁଅନ୍ତୁ ନାହିଁ ।
 ରୋଗୀଙ୍କୁ ଦୌଡ଼ିବାକୁ ମନା କରନ୍ତୁ ଏବଂ କୋଣସି କାମ କରିବାରୁ ବାରଣ କରନ୍ତୁ ।
ରୋଗୀଙ୍କୁ ଦୌଡ଼ିବାକୁ ମନା କରନ୍ତୁ ଏବଂ କୋଣସି କାମ କରିବାରୁ ବାରଣ କରନ୍ତୁ ।
 କ୍ଷତ ସ୍ଥାନକୁ ବାନ୍ଧିବା ପାଇଁ ସୁତୁଲୀ, କତା ଦଉଡି, ରବର ଟ୍ୟୁବ, ବେଲ୍ଟ, ତାର ଆଦି କଦାପି ବ୍ୟବହାର କରନ୍ତୁ ନାହିଁ । ଏହା ଦ୍ଵାରା ରକ୍ତ ସଞ୍ଚାଳନ ବନ୍ଦ ହୋଇ ଅଧିକ କ୍ଷତି ହେବ ।
କ୍ଷତ ସ୍ଥାନକୁ ବାନ୍ଧିବା ପାଇଁ ସୁତୁଲୀ, କତା ଦଉଡି, ରବର ଟ୍ୟୁବ, ବେଲ୍ଟ, ତାର ଆଦି କଦାପି ବ୍ୟବହାର କରନ୍ତୁ ନାହିଁ । ଏହା ଦ୍ଵାରା ରକ୍ତ ସଞ୍ଚାଳନ ବନ୍ଦ ହୋଇ ଅଧିକ କ୍ଷତି ହେବ ।
 କ୍ଷତ ସ୍ଥାନକୁ ଆଦୌ ଧୁଅନ୍ତୁ ନାହିଁ ।
କ୍ଷତ ସ୍ଥାନକୁ ଆଦୌ ଧୁଅନ୍ତୁ ନାହିଁ ।
 କ୍ଷତ ସ୍ଥାନରେ ବରଫ ଲଗାନ୍ତୁ ନାହିଁ ।
କ୍ଷତ ସ୍ଥାନରେ ବରଫ ଲଗାନ୍ତୁ ନାହିଁ ।
 କ୍ଷତ ସ୍ଥାନରେ ଇଲେକ୍ଟ୍ରିକ ସକ୍ ଦିଅନ୍ତୁ ନାହିଁ କିମ୍ବା ଲୁହା ଚେଙ୍କ ଦିଅନ୍ତୁ ନାହିଁ ।
କ୍ଷତ ସ୍ଥାନରେ ଇଲେକ୍ଟ୍ରିକ ସକ୍ ଦିଅନ୍ତୁ ନାହିଁ କିମ୍ବା ଲୁହା ଚେଙ୍କ ଦିଅନ୍ତୁ ନାହିଁ ।
 କ୍ଷତ ସ୍ଥାନ ଏବଂ ସେହି ଅଙ୍ଗ ରେ ଏସିଡ ବାେଳନ୍ତୁ ନାହିଁ ।
କ୍ଷତ ସ୍ଥାନ ଏବଂ ସେହି ଅଙ୍ଗ ରେ ଏସିଡ ବାେଳନ୍ତୁ ନାହିଁ ।
 ବ୍ଲେଡ ବା ଛୁରୀ ବା ଭଙ୍ଗା କାଚ ରେ କ୍ଷତ ସ୍ଥାନକୁ କାଟନ୍ତୁ ନାହିଁ ।
ବ୍ଲେଡ ବା ଛୁରୀ ବା ଭଙ୍ଗା କାଚ ରେ କ୍ଷତ ସ୍ଥାନକୁ କାଟନ୍ତୁ ନାହିଁ ।
 ରୋଗୀକୁ କୌଣସି ନିଶା ପଦାର୍ଥ (ମଦ, ଗଞ୍ଜେଇ ଆଦି) ଦିଅନ୍ତୁ ନାହିଁ । ଡାକ୍ତର ନ କହିବା ଯାଏଁ ଖାଦ୍ୟ ପଦାର୍ଥ ମଧ୍ୟ ଦିଅନ୍ତୁ ନାହିଁ ।
ରୋଗୀକୁ କୌଣସି ନିଶା ପଦାର୍ଥ (ମଦ, ଗଞ୍ଜେଇ ଆଦି) ଦିଅନ୍ତୁ ନାହିଁ । ଡାକ୍ତର ନ କହିବା ଯାଏଁ ଖାଦ୍ୟ ପଦାର୍ଥ ମଧ୍ୟ ଦିଅନ୍ତୁ ନାହିଁ ।
 କ୍ଷତ ସ୍ଥାନକୁ ପାଟିହର ଚୁଚୁମି ରକ୍ତ ଶୋଷି ବାହାର କରିବା କୁ ଚେଷ୍ଟା କରନ୍ତୁ ନାହିଁ । ଚିପା ଚିପି କରି ବିଷ ବାହାର କରିବାକୁ ଆଦୌ ଚେଷ୍ଟା କରନ୍ତୁ ନାହିଁ ।
କ୍ଷତ ସ୍ଥାନକୁ ପାଟିହର ଚୁଚୁମି ରକ୍ତ ଶୋଷି ବାହାର କରିବା କୁ ଚେଷ୍ଟା କରନ୍ତୁ ନାହିଁ । ଚିପା ଚିପି କରି ବିଷ ବାହାର କରିବାକୁ ଆଦୌ ଚେଷ୍ଟା କରନ୍ତୁ ନାହିଁ ।
 କ୍ଷତ ସ୍ଥାନରେ ଗଦ ଚେରମୁଳି ଆଦି କିଛି ବି ଲଗାନ୍ତୁ ନାହିଁ ।
କ୍ଷତ ସ୍ଥାନରେ ଗଦ ଚେରମୁଳି ଆଦି କିଛି ବି ଲଗାନ୍ତୁ ନାହିଁ ।
 ଗୁଣି ଗାରେଡି, ତନ୍ତ୍ର ମନ୍ତ୍ର, ମନ୍ଦିରରେ ନେଇ ପାଣି ଢ଼ାଳିବା, ଫୋନ ରେ ବିଷ ଝାଡିବା, ଆଦି କାମ ରେ ସମୟ ଆଦୌ ନଷ୍ଟ ନକରି, ରୋଗୀ କିପରି ଶୀଘ୍ର ଡାକ୍ତରଖାନାରେ ପହଞ୍ଚିବ ସେ ବ୍ୟବସ୍ଥା କରନ୍ତୁ ।
ଗୁଣି ଗାରେଡି, ତନ୍ତ୍ର ମନ୍ତ୍ର, ମନ୍ଦିରରେ ନେଇ ପାଣି ଢ଼ାଳିବା, ଫୋନ ରେ ବିଷ ଝାଡିବା, ଆଦି କାମ ରେ ସମୟ ଆଦୌ ନଷ୍ଟ ନକରି, ରୋଗୀ କିପରି ଶୀଘ୍ର ଡାକ୍ତରଖାନାରେ ପହଞ୍ଚିବ ସେ ବ୍ୟବସ୍ଥା କରନ୍ତୁ ।
 ପ୍ରେସର ଇମୋମୋବାଇଲାଇଜେସନ୍ ପଦ୍ଧତି (PIM): ଯଦିଓ PIM ପଦ୍ଧତି କୁ ଟେଲିଭିଜନ୍ ରେ ଲୋକପ୍ରିୟ ଏବଂ କିଛି ସରୀସୃପ ବିଜ୍ଞାନୀ ମାନେ ଏହାକୁ ସମର୍ଥନ କରିଥାନ୍ତି; ମାତ୍ର 2007 ରୁ ଭାରତରେ ଏହା ନିଷେଧ ଏବଂ ଏହି ପଦ୍ଧତି କ୍ଷତିକାରକ ମଧ୍ୟ ।
ପ୍ରେସର ଇମୋମୋବାଇଲାଇଜେସନ୍ ପଦ୍ଧତି (PIM): ଯଦିଓ PIM ପଦ୍ଧତି କୁ ଟେଲିଭିଜନ୍ ରେ ଲୋକପ୍ରିୟ ଏବଂ କିଛି ସରୀସୃପ ବିଜ୍ଞାନୀ ମାନେ ଏହାକୁ ସମର୍ଥନ କରିଥାନ୍ତି; ମାତ୍ର 2007 ରୁ ଭାରତରେ ଏହା ନିଷେଧ ଏବଂ ଏହି ପଦ୍ଧତି କ୍ଷତିକାରକ ମଧ୍ୟ ।
ସର୍ପଘାତ ରୋଗୀ ଙ୍କ ପରିବହନ:
– ଆମ୍ବୁଲାନ୍ସ ଘଟଣାସ୍ଥଳରେ ପହଞ୍ଚିବା ପାଇଁ ଅପେକ୍ଷା କରି ମୂଲ୍ୟବାନ ସମୟକୁ ନଷ୍ଟ କରନ୍ତୁ ନାହିଁ ।
-ନିକଟରେ ଉପଲବ୍ଧ ପରିବହନର ଯେ କୌଣସି ମାଧ୍ୟମ ବ୍ୟବସ୍ଥା କରନ୍ତୁ ।
– ପୀଡିତ ବ୍ୟକ୍ତିଙ୍କୁ ଦୌଡ଼ିବାରୁ ବାରଣ କରନ୍ତୁ, ଏହା ପରିବର୍ତ୍ତେ ଗାଡି ପର୍ଯ୍ୟନ୍ତ ଧୀରେ ଧୀରେ ଚାଲନ୍ତୁ |
– ଯଦି ଦୁଇଚକିଆ ଯାନରେ ପରିବହନ କରିବେ, ନିଶ୍ଚିତ କରନ୍ତୁ ଯେ ପୀଡିତଙ୍କ ପାଦ ଦୁଇଟି ଯେମିତି ଗାଡି ର ଫୁଟ ରେଷ୍ଟ ରେ ରହିବ । ନହେଲେ ଯଦି ଗୋଡ ତଳକୁ ଖସିଯାଏ, ତେବେ ରାସ୍ତାରେ ଘର୍ଷଣ ହେବା ହେତୁ ଅଯଥା ଅଧିକ କ୍ଷତ ସୃଷ୍ଟି ହେବ ।
– ଅଚେତ ହେବା ଭଳି ଅନୁଭବ ହେଲେ ବା ଅନ୍ୟ କିଛି ସ୍ନାୟୁ ଗତ ସମସ୍ୟା ଉପୁଜିଲେ ପରିସ୍ଥିତି ଭୟଙ୍କର ହେଇପାରେ । ସେଭଳି କ୍ଷେତ୍ରରେ, ଦୁଇଚକିଆ ଗାଡି ଅସନ୍ତୁଳନ ହେବାର ଯଥେଷ୍ଟ ସମ୍ଭାବନା ଅଛି, ଏବଂ ଅଚେତ ପୀଡିତ ଯେମିତି ଖସି ନ ପଡିବେ, ସେଥିପାଇଁ ତାଙ୍କୁ ଧରି ରଖିବା ପାଇଁ ତାଙ୍କ ପଛରେ ଆଉ ଜଣେ ଆରୋହୀ ପୀଡିତାଙ୍କ ପଛରେ ବସିବା ଆବଶ୍ୟକ ।
ଭାରତରେ କାଠ SPLINT ବ୍ୟବହାର କେତେ ଦୂର ଯଥାର୍ଥ
ପ୍ରେସର ଇମୋବିଲାଇଜେସନ୍ ପଦ୍ଧତି (PIM) ସହିତ ଏକ ସ୍ପ୍ଲିଣ୍ଟର ବ୍ୟବହାର ଖାସ କରି ସାପ ବିଜ୍ଞାନୀ ମାନଙ୍କ ଦ୍ୱାରା ଲୋକପ୍ରିୟତା ହାସଲ କରିଛି; କିଛି ଡାକ୍ତର ମଧ୍ୟ ସ୍ପ୍ଲିଣ୍ଟ ସହିତ PIM କୁ ସମର୍ଥନ କରିଥାନ୍ତି । ତଥାପି, PIM ର ବ୍ୟବହାର ଭାରତରେ ସମ୍ଭବପର ନୁହେଁ ।

ସାପକାମୁଡ଼ା ପ୍ରାଥମିକ ଚିକିତ୍ସାରେ ସ୍ପ୍ଲିଣ୍ଟର ପ୍ରଥମ ବ୍ୟବହାର:
ପ୍ରାଥମିକ ଚିକିତ୍ସାରେ କାଠ ସ୍ପ୍ଲିଣ୍ଟର ବ୍ୟବହାର ପ୍ରଥମେ ସଦରଲ୍ୟାଣ୍ଡ ଓଗେର (1979) ଙ୍କ ଦ୍ୱାରା “Rationalisation of First-aid Measures for Elapid Snakebite” ନାମକ ଗବେଷଣା ରେ ହୋଇଥିଲା, ଯାହାକି ପୃଥିବୀର ଏକ ବଡ ଜର୍ନାଲ୍ ଲାନସେଟ୍ ରେ ପ୍ରକାଶିତ ହୋଇଥିଲା । ଏହାପରେ ଏକ କାଠ ସ୍ପ୍ଲିଣ୍ଟ ବ୍ୟବହାର କରିବାକୁ ପରାମର୍ଶ ଦେବା ପାଇଁ ସଦରଲ୍ୟାଣ୍ଡଙ୍କ ’ପ୍ରବନ୍ଧ ଅନେକଙ୍କୁ ଉତ୍ସାହିତ କରି ଚାଲିଥିଲା ଏବଂ ଏହି ପଦ୍ଧତି ‘ସଦରଲ୍ୟାଣ୍ଡ ରାପ୍’ ଭାବରେ ଲୋକପ୍ରିୟ ।
ସେହି ପ୍ରବନ୍ଧ ଟି ପୁନର୍ବାର ଅନ୍ୟ ଏକ ଖ୍ୟାତନାମା ପତ୍ରିକା Wilderness & Environmental Medicine, 16(3): 164–167 ରେ ‘ଇତିହାସରୁ ଶିକ୍ଷା’ ବିଭାଗରେ ପ୍ରକାଶିତ ହୋଇଥିଲା । ତେବେ ସେହି ସଂଖ୍ୟାର 160–163 ପୃଷ୍ଠାରେ ପ୍ରକାଶିତ ଅନ୍ୟ ଏକ ପ୍ରବନ୍ଧ ରେ ରୋଜର୍ସ ଓ ୱିଙ୍କେଲ (2005) ସଦରଲ୍ୟାଣ୍ଡ ଓଗେରଙ୍କ ପ୍ରବନ୍ଧକୁ କଟୁ ସମାଲୋଚନା କରିବା ସହ ଅନେକ ଦୋଷ ତ୍ରୁଟି କୁ ପଦାକୁ ଆଣିଥିଲ ।

ରୋଜର୍ସ ଓ ୱିଙ୍କେଲ (2005) ସଦରଲ୍ୟାଣ୍ଡ ଙ୍କ ଗବେଷଣା ରେ ପାଇଥିବା ଗୁରୁତର ତ୍ରୁଟି :
ରୋଜର୍ସ ଓ ୱିଙ୍କେଲ (2005) ସଦରଲ୍ୟାଣ୍ଡ ଓଗେର (1979 ) ଙ୍କ ଗବେଷଣାରେ ଅନେକ ଅକ୍ଷମଣୀୟ ତଥା ଗୁରୁତର ତ୍ରୁଟି କୁ ସାମନାକୁ ଆଣିଥିଲେ ।
- ଯେହେତୁ ମାଙ୍କଡ ମାନଙ୍କୁ ନିଶ୍ଚେତକ ଦିଆ ଯାଇନଥିଲା, ଏପରି ଅଧ୍ୟୟନ କରିବା ପାଇଁ ଆବଶ୍ୟକୀୟ ଅନୁମୋଦନ ପାଇବାରେ ସେମାନେ ନିଶ୍ଚିତ ଭାବରେ ଏଥିକ୍ସ୍ କମିଟି ସ୍ତରରେ ବାଧା ର ସମ୍ମୁଖୀନ ହୋଇଥାନ୍ତେ ।
- ଖୋଲା ଇଥର ସହିତ ଆନାସ୍ଥେସିଆ ଦିଆଯାଇଥିବା ପଶୁମାନଙ୍କ ସଂଖ୍ୟା, ଏବଂ ଆନାସ୍ଥେସିଆର ଗଭୀରତା ରିପୋର୍ଟ କରାଯାଇ ନାହିଁ ।
- ରେଜଲ୍ଟ ର ସିଲେକ୍ଟିଭ ରିପୋର୍ଟିଂ: ସଦରଲ୍ୟାଣ୍ଡ ଓଗେର 25 ଟି ମାଙ୍କଡ଼ଙ୍କ ଉପରେ ଅଧ୍ୟୟନ କରିଥିଲେ ସତ, କିନ୍ତୁ କେବଳ 11 ଟି ରେଜଲ୍ଟ ଉପସ୍ଥାପନ କଲେ; ଏହି ସିଲେକ୍ଟିଭ ରିପୋର୍ଟିଂର କାରଣ ଦର୍ଶାଯାଇ ନାହିଁ ନଥିଲା ।
- ଯେଉଁ ମାଙ୍କଡ ମାନଙ୍କୁ ବିଷ ଦିଆଯାଇଥିଲା ସେମାନଙ୍କ ପ୍ଲାଜମା ରେ ଟାଇଗର-ସାପ ବିଷର କୌଣସି ଉପାଦାନକୁ ସଦରଲ୍ୟାଣ୍ଡ ଚିହ୍ନଟ କରିବାରେ ଅସମର୍ଥ ହୋଇଥିଲେ; ଏଥିରୁ ଏଇଆ ଜଣା ପଡୁଥିଲା କି ବିଷ ର ଅବଶୋଷଣ ପ୍ରାୟ ବିଲୋପ ହୋଇଯାଇଥିଲା ।
ଇଣ୍ଡିଆନ୍ ନ୍ୟାସନାଲ୍ ସ୍ନେକବାଇଟ୍ ପ୍ରୋଟୋକଲ୍ 2007 ସଦରଲ୍ୟାଣ୍ଡଙ୍କ PIM କୁ ପ୍ରତ୍ୟାଖ୍ୟାନ କରିଥିଲା:
ଇଣ୍ଡିଆନ୍ ନ୍ୟାସନାଲ୍ ସ୍ନେକବାଇଟ୍ ପ୍ରୋଟୋକଲ୍ 2007 ସଦରଲ୍ୟାଣ୍ଡ ଙ୍କ PIM କୌଶଳ ରେ ଅନେକ ତ୍ରୁଟି ଖୋଜି ପାଇଥିଲା ଏବଂ ପର୍ଯ୍ୟାପ୍ତ ପ୍ରମାଣ ସହିତ ଏହାକୁ ପ୍ରତ୍ୟାଖ୍ୟାନ କରିଥିଲା ।

PMRC (2011) ମଧ୍ୟ ପରିସଂଖ୍ୟନ ଅମୂଳକ ସଟରଲ୍ୟାଣ୍ଡଙ୍କ PIM କୁ ପ୍ରତ୍ୟାଖ୍ୟାନ କରିଥିଲା ।
ଏସିଆ ଏବଂ ଆଫ୍ରିକା ଗାଇଡଲାଇନରେ A2 ସ୍ନେକବାଇଟ୍ ମ୍ୟାନେଜମେଣ୍ଟ ରେ, PMRC (2011) ସଦରଲ୍ୟାଣ୍ଡ ଅଗରଙ୍କ ଅନ୍ୟମାନଙ୍କ ଦ୍ୱାରା PIM ଧାରଣାକୁ ପ୍ରତ୍ୟାଖ୍ୟାନ କରିଥିଲା | (1979) ଯଥେଷ୍ଟ ତର୍କ ସହିତ |
- 25 ଟି ମାଙ୍କଡ଼ ଉପରେ ପରୀକ୍ଷା କରାଯାଇଥିଲା, ସେଥିମଧ୍ୟରୁ କେବଳ 11 ଟି ରିପୋର୍ଟ କରାଯାଇଥିଲା (ଚୟନକାରୀ ରିପୋର୍ଟ)
- PIM କେବଳ 3 ଟି ମାଙ୍କଡ଼ ଉପରେ କରାଯାଇଥିଲା ।
- ଅମୂଳକ ପରିସଂଖ୍ୟାନ ।

ଆମର ମନ୍ତବ୍ୟ – ତଥ୍ୟକୁ ଚାପିଦେବା ବା ବାଛି ବାଛି ନିଜକୁ ସୁହାଇବା ଭଳି ସିଲେକ୍ଟିଭ୍ ରିପୋର୍ଟିଂ ହେଲା ଅସତ୍ୟାଚାରଣ (Falsification), ଯାହାକି ବୈଜ୍ଞାନିକ ଜଗତରେ ନିହାତି ଅବାଞ୍ଛିତ । ବ୍ରିଟିଶ ମେଡିକାଲ ଜର୍ଣ୍ଣାଲ୍ (BMJ) ଅନୁଯାୟୀ ‘Falsification of data’ ବା ‘ତଥ୍ୟର ମିଥ୍ୟାକରଣ’ ହେଉଛି ‘Scientific Misconduct’ ବା ‘ବୈଜ୍ଞାନିକ ଦୁଷ୍କର୍ମ’ ର ଏକ ରୂପ; ଯେଉଁଥିରେ ତଥ୍ୟର ପ୍ରତାରଣାକାରୀ ଚୟନକାରୀ ରିପୋର୍ଟ ଏବଂ ବିବାଦୀୟ ତଥ୍ୟକୁ ଛାଡିଦିଆଯାଏ, କିମ୍ବା ଇଚ୍ଛାକୃତ ଦମନ ଏବଂ / କିମ୍ବା ତଥ୍ୟର ବିକୃତି ଅନ୍ତର୍ଭୁକ୍ତ । ରୋଜର୍ସ ଆଣ୍ଡ ୱିଙ୍କେଲ (2005) ଏବଂ PMRC (2011) ପ୍ରମାଣିତ କରିଛନ୍ତି ଯେ ସଦରଲ୍ୟାଣ୍ଡ ଓଗେର (1979) ବାସ୍ତବରେ ସିଲେକ୍ଟିଭ୍ ରିପୋର୍ଟିଂ କରିଥିଲେ; ଯାହାକି ଅସତ୍ୟାଚାରଣ । ତଥ୍ୟର ଅସତ୍ୟାଚାରଣ ପ୍ରମାଣିତ ହେଲେ କୌଣସି ଗବେଷଣା ନିର୍ଭରଯୋଗ୍ୟ ନୁହେଁ ।
Indian Standard Treatment Guidelines (STG) Management of Snake Bite 2017 ହେତୁ ଦ୍ୱନ୍ଦ୍ୱ:
‘ଇଣ୍ଡିଆନ୍ ନ୍ୟାସନାଲ ସ୍ନେକବାଇଟ୍ ପ୍ରୋଟୋକଲ୍ 2007’ ପ୍ରକାଶନ ପରେ ଭାରତର ଲୋକମାନେ କୌଣସି ପ୍ରକାରେ PIM ବ୍ୟବହାର କରିବାରୁ କ୍ଷାନ୍ତ ହୋଇଥିଲେ । କିନ୍ତୁ ଦୁର୍ଭାଗ୍ୟବଶତଃ, ଭାରତ ସରକାରଙ୍କ ସ୍ୱାସ୍ଥ୍ୟ ଏବଂ ପରିବାର କଲ୍ୟାଣ ମନ୍ତ୍ରଣାଳୟ ଦ୍ୱାରା ଅଗଷ୍ଟ 2017 ରେ ସାପ କାମୁଡ଼ାର STG ରେ PIM କୁ ସଚିତ୍ର ପ୍ରୋତ୍ସାହନ ଦିଆଯାଇଛି । ଯଦିଓ ଏହାକୁ ଅକରଣୀୟ କାର୍ଯ୍ୟରେ ରଖାଯାଇଛି, କିନ୍ତୁ ଚିତ୍ର ରେ ପ୍ରାଞ୍ଜଳ ବୁଝେଇକରି ପ୍ରୋତ୍ସାହନ ଦିଆଯିବ ସହିତ ସ୍ୱାସ୍ଥ୍ୟକର୍ମୀ ମାନଙ୍କ ଦ୍ଵାରା କରିବା ପାଇଁ ନିର୍ଦ୍ଦେଶ ଦିଆଯାଇଛି ।

ତେବେ ଏହା ଭାରତୀୟ ଜାତୀୟ ସ୍ନେକବାଇଟ୍ ପ୍ରୋଟୋକଲ୍ 2007 ସହିତ ଆଦୌ ସହମତ ନୁହେଁ ଯାହା PIM (ସଦରଲ୍ୟାଣ୍ଡ ପଦ୍ଧତି) ଉପରେ ସମ୍ପୂର୍ଣ୍ଣ ପ୍ରତିବନ୍ଧକ ଲଗାଇଥିଲା । ଯଦିଓ STG 2017 କହିଛି PIM କେବଳ ଯୋଗ୍ୟ ଡାକ୍ତରୀ କର୍ମଚାରୀଙ୍କ ଦ୍ୱାରା ପ୍ରୟୋଗ ହୋଇପାରେ; କିନ୍ତୁ ଏହା ଠିକ ନୁହେଁ, କାରଣ ନୋରିସ୍ ଓଗେର (2005) ପ୍ରମାଣ କରିଥିଲେ କି ଡାକ୍ତରମାନେ ଯେଉଁମାନେ ସର୍ବୋତ୍ତମ ଯୋଗ୍ୟ ସ୍ବାସ୍ଥ୍ୟ କର୍ମୀ ସେମାନେ ମଧ୍ୟ PI ସଠିକ୍ ଭାବରେ ପ୍ରୟୋଗ କରିବାରେ ବିଫଳ । ସିମ୍ପସନ୍ ଓଗେର (2008) ମିଳିଲା ଯେ ପ୍ରଶିକ୍ଷଣ ଦ୍ଵାରା ସାପ କାମୁଡ଼ାରେ PI ପ୍ରୟୋଗ କରିବାର କ୍ଷମତା ବାଧ୍ୟ ନଥାଏ । କାନାଲେ ଓଗେର (2009) ମଧ୍ୟ ପ୍ରମାଣ କରିଥିଲେ କି ସ୍ଵାସ୍ଥ୍ୟ କର୍ମୀ ତଥା ସାଧାରଣ ଲୋକେ କେହି ମଧ୍ୟ ସଠିକ ଭାବରେ ପ୍ରେସର ବ୍ୟାଣ୍ଡେଜ୍ ବ୍ୟବହାର କରିପାରୁନାହାନ୍ତି, କିମ୍ବା ଟ୍ରେନିଂ ନେଲେ ମଧ୍ୟ ଏହା ସମ୍ଭବ ହେଉନି । ସେହିପରି ବୁଶ୍ ଓଗେର (2004) 20 ଟି ଘୁଷୁରିଙ୍କ ସହିତ ଅନୁସନ୍ଧାନ କରି ମତ ଦେଇଥିଲେ କି, PIM କୁ ନିରାଶ କରାଯିବା ଉଚିତ, କାରଣ ଏଥିରେ ବିଷ ଜନିତ ସ୍ଥାନୀୟ କ୍ଷତି ଅଧିକ ହୋଇଥାଏ । ଅଧିକନ୍ତୁ, WHO-2016 ଗାଇଡଲାଇନରେ (p.115) ପ୍ରାଥମିକ ଚିକିତ୍ସା ନୀତି ଅନୁଯାୟୀ, ଏହା ଏମିତି ହେବା ଦରକାର ଯେମିତିକି ସାପକାମୁଡା ପୀଡ଼ିତ ନିଜେ ମଧ୍ୟ କରିପାରୁଥିବେ ।
STG-2017 ରେ ପ୍ରଦର୍ଶିତ କାଠ ସ୍ପ୍ଲିଣ୍ଟ ନିଶ୍ଚିତ ଭାବରେ ପୀଡିତଙ୍କ ନିଜେ ପ୍ରୟୋଗ କରିବା ଅସମ୍ଭବ । ଯଦିଓ କେହି ଉପସ୍ଥିତ ବ୍ୟକ୍ତି ଏହାକୁ ପ୍ରୟୋଗ କରନ୍ତି, ଏହା ନିଶ୍ଚିତ ଭାବରେ ପୀଡ଼ିତଙ୍କ ପ୍ରାକୃତିକ ଗତିବିଧିରେ ବାଧା ଦେବ । ଅଧିକନ୍ତୁ, ଏକ ସ୍ପ୍ଲିଣ୍ଟ (କାଠ ଫାଳିଆ, ଡାଳ, ବେଣ୍ଟ ଇତ୍ୟାଦି) ଖୋଜିବାରେ ସୁବର୍ଣ୍ଣ ଘଣ୍ଟାରୁ ସମୟ ନଷ୍ଟ କରିବ । ପୀଡିତଙ୍କୁ ଟେକିକି ନେବା ପାଇଁ ଅଧିକ ଲୋକ ଆବଶ୍ୟକ ହେବେ ।
ସ୍ପ୍ଲିଣ୍ଟ ବ୍ୟବହାର ଦ୍ଵାରା ଯନ୍ତ୍ରଣା ବହୁଗୁଣିତ ହେବ:
ନାଗ/ତମ୍ପ ଏବଂ ଚନ୍ଦନ ବୋଡା ସାପ କାମୁଡ଼ିଲେ ଅଧିକ ବିନ୍ଧା ଛିଟିକା ହୋଇଥାଏ । PIM ସ୍ପ୍ଲିଣ୍ଟଗୁଡ଼ିକ ଯନ୍ତ୍ରଣାକୁ ବହୁ ମାତ୍ରାରେ ବଢେଇଦେବ, ତଥା ହାତ ଗୋଡ ଖେଳେଇବାକୁ ବି ସୁଯୋଗ ମିଳିବ ନାହିଁ । ପୀଡିତଙ୍କୁ ଡାକ୍ତରଖାନାରେ ପହଞ୍ଚିବା ପର୍ଯ୍ୟନ୍ତ ଏକ ଅତ୍ୟନ୍ତ ଅସୁବିଧାଜନକ ଅବସ୍ଥାରେ ରହିବାକୁ ପଡିବ । ଆମ୍ବୁଲାନ୍ସ କୁ ଅପେକ୍ଷା କରି ରହିଲେ ସମୟ ନଷ୍ଟ ହେବ । ଏଣେ ଗୋଡରେ ସ୍ପ୍ଲିଣ୍ଟ ବାନ୍ଧିଲେ ମୋଟର ସାଇକେଲ କିମ୍ବା ଅଟୋ ରେ ବସିବା ଅସମ୍ଭବ ହେବ । ଯେହେତୁ STG / ପ୍ରୋଟୋକଲ୍ / ଗାଇଡଲାଇନରେ ସ୍ପ୍ଲିଣ୍ଟ / ଟୁର୍ନିକେଟ୍ କେବେ ଅପସାରଣ କରାଯିବ ସେ ସମ୍ବନ୍ଧରେ କୌଣସି ସ୍ପଷ୍ଟ ନିର୍ଦ୍ଦେଶ ନାହିଁ, ତେଣୁ ଆମେ ଦେଖିଛୁ ଯେ 3/4 ଭାଗ କିମ୍ବା ପୁରା ମାତ୍ରା ରେ ପ୍ରଥମ ASV ଡୋଜରେ ଶେଷ ହେବା ପରେ ଡାକ୍ତରମାନେ ଟୁର୍ନିକେଟ୍ ହଟାଇବାକୁ କହିଥାନ୍ତି । ଯେଉଁଠି ICU ବା ଭେଣ୍ଟିଲେଟର ସୁବିଧା ଉପଲବ୍ଧ ନାହିଁ, ରୋଗୀକୁ ସ୍ପ୍ଲିଣ୍ଟ ସହିତ ଏକ କଷ୍ଟଦାୟକ ଅବସ୍ଥାରେ ଅଧିକ ସମୟ ରହିବାକୁ ପଡିବ । ପରିବହନ, ଆଡମିଶନ କାଗଜପତ୍ର କାମ, ଏବଂ 20 ମିନିଟ୍ WBCT ଇତ୍ୟାଦି କାମ ରେ ଅତି କମରେ 1 ଘଣ୍ଟା ସମୟ ଲାଗିଥାଏ । ବେଳେବେଳେ କେବଳ ପରିବହନ ରେ 1 ଘଣ୍ଟାରୁ ଅଧିକ ସମୟ ଲାଗିଥାଏ; ସେହି କ୍ଷେତ୍ରରେ PIM ସହିତ ସ୍ପ୍ଲିଣ୍ଟ ଆହୁରି ଯନ୍ତ୍ରଣାଦାୟକ ହେବ । ତେଣୁ, ବାସ୍ତବ କ୍ଷେତ୍ରରେ ପୀଡିତ ବ୍ୟକ୍ତିଙ୍କୁ କାଠ ସ୍ପ୍ଲିଣ୍ଟ ହଟାଯିବା ପର୍ଯ୍ୟନ୍ତ ଏପରି ଏକ ଅସହଜ ଅବସ୍ଥାରେ ରହିବାକୁ ପଡିବ । ଅତିକମରେ ଦେଢ ଘଣ୍ଟାରୁ ଅଧିକ ସମୟ କାଠ ପଟା ବାନ୍ଧି ହାତ ଗୋଡ କୁ ରଖିବା କେତେ କଷ୍ଟକର, ତାହା ସହଜରେ ଅନୁମାନ କରିହେବ ନାହିଁ !


ତେଣୁ, ଓଡିଶାର (ଏବଂ ଭାରତର) ଲୋକଙ୍କୁ ସାପ କାମୁଡିବା ପରେ ପ୍ରାଥମିକ ଚିକିତ୍ସା ପରିଚାଳନା ପାଇଁ ବ୍ୟାଣ୍ଡେଜ୍ ବା କପଡ଼ା ବାନ୍ଧିବା ବେଳେ କୌଣସି ପ୍ରକାର କାଠ ପଟା ବା splint ବ୍ୟବହାର ନ କରିବା ପାଇଁ ଆମେ ବାରଣ କରୁଛୁ ।
ପ୍ରାଥମିକ ଚିକିତ୍ସା ହେଉଛି ଏକ ପ୍ରାକ-ହସ୍ପିଟାଲ୍ ପରିଚାଳନା, ଡାକ୍ତରଖାନାରେ ଏହା କରାଯାଏ ନାହିଁ :
WHO (2016) ଗାଇଡଲାଇନ ଅନୁସାରେ ରୋଗୀ ସାପ କାମୁଡିବା ପରେ ତତକ୍ଷଣାତ ବା ତୁରନ୍ତ ପ୍ରାଥମିକ ଚିକିତ୍ସା କରିବା ଆବଶ୍ୟକ, ଯାହାକି ଡାକ୍ତରଖାନ ରେ ପହଞ୍ଚିବା ପୂର୍ବରୁ କରାଯିବ (ପୃଷ୍ଠା 115) । କିନ୍ତୁ ଆଶ୍ଚର୍ଯ୍ୟର କଥା, STG (2017) ପୃଷ୍ଠା 10 ରେ ସ୍ବାସ୍ଥ୍ୟ କେନ୍ଦ୍ରରେ ରୋଗୀ ପହଞ୍ଚିବା ପରେ ମଧ୍ୟ ପ୍ରାଥମିକ ଚିକିତ୍ସା ବ୍ୟବସ୍ଥା କରିବାକୁ ପରାମର୍ଶ ଦେଇଛି । ଆମେ ଆଶା କରୁଛୁ, ଏହା ଏକ ଅନିଚ୍ଛାକୃତ ତ୍ରୁଟି; କାରଣ ପ୍ରାଥମିକ ଚିକିତ୍ସା ଏକ ପ୍ରାକ-ହସ୍ପିଟାଲ୍ ପରିଚାଳନା ମାତ୍ର । ଡାକ୍ତରଖାନା ରେ ଚିକିତ୍ସା ହୋଇଥାଏ, ପ୍ରାଥମିକ ଚିକିତ୍ସା ନୁହେଁ ।

A modified “Do it R.I.G.H.T.” that we suggest—
- R=Reassure and Remove (Reassure the patient. Remove the ornaments and other constricting materials present on the bitten limb). 70% of all snakebites are from non- venomous species. Only 50% of bites by venomous species actually envenomate the patient.
- I =Immobilize the bitten limb by lightly wrapping with bandage or cloth, do not block the blood supply or do not apply any splint. Do not apply any compression in the form of tight ligatures, they don’t work and can be dangerous!
- H. = Get to Hospital Immediately. Traditional remedies have NO PROVEN benefit in treating snakebite.
- T =Tell the doctor of any systemic symptoms such as ptosis that manifest on the way to hospital.
To know more about the First-aid in case of snake envenomation, these articles are helpful
- Watt et al. 1988. Tourniquet application after cobra bite: delay in the onset of neurotoxicity and the dangers of sudden release. Am J Trop Med Hyg.; 38(3) :618-22
- Bush et al. 2000. Effects of a negative-pressure venom extraction device (Extractor) on local tissue injury after artificial rattlesnake envenomation in a porcine model. Wilderness Environ Medicine; 11: 180-188
- Bush SP. 2004. Snakebite suction devices don’t remove venom. Ann Emerg Med; 43(2):187-8
- Parker-Kotes & Meggs. 2018. First Aid and Pre-Hospital Management of Venomous Snakebites. Trop. Med. Infect. Dis.; 3(2): 45
- Avau et al. 2016. The Treatment of Snake Bites in a First Aid Setting: A Systematic Review. PLoS Negl Trop Dis 10(10): e0005079
- Norris et al. 2005. Physicians and lay people are unable to apply pressure immobilization properly in a simulated snakebite scenario. Wilderness & Environ Med; 16: 16-21
- Simpson et al. 2008. The Ebbinghaus retention curve: training does not increase the ability to apply pressure immobilisation in simulated snake bite—implications for snake bite first aid in the developing world. Trans R Soc Trop Med Hyg; 102: 451-459
- Seifert et al. 2011. Pressure bandaging for North American snake bite? No!, Clinical Toxicology; 49(10): 883-885
- American College of Medical Toxicology et al. 2011. Pressure immobilization after North American Crotalinae snake envenomation, Clinical Toxicology; 49(10): 881-882
- Mallik et al. 2016. Ornament induced complications in snake bites: Revisiting the “Do it RIGHT” approach. J Family Med Prim Care.;5(2): 474-476
- Indian National Snakebite Protocols. 2007. First Aid and Snakebite Prevention Snakebite Treatment Support Concepts, Indian National Snakebite Protocol Consultation Meeting 2nd August, 2007 Delhi
- Kerns &Tomaszewski. 2001. Airway obstruction following canebrake rattlesnake envenomation. J Emerg Med; 20(4): 377-80
- Holstege& Singletary. 2006. Images in emergency medicine. Skin damage following application of suction device for snakebite. Ann Emerg Med.;48(1):105, 113
- Fry B. G. 2018. Snakebite: When the Human Touch Becomes a Bad Touch. Toxins; 10(4): 170
- PMRC. 2011. A2 Snakebite Management in Asia & Africa: A guide to snakebite in the key areas for mortality & morbidity. Pakistan Medical Association. Pakistan Medical Research Council. Indian Journal of Emergency Pediatrics.
- Canale et al. (2009) Investigating pressure bandaging for snakebite in a simulated setting: Bandage type, training and the effect of transport. Emerg Med Australas. 2009 Jun;21(3):184-90. doi: 10.1111/j.1742-6723.2009.01180.x.